SP ultrapassa 40 mil mortes por Covid-19: 83% ocorreram após a abertura
Autor: Dieese - Joana Cabete Biava
13/11/2020
 Crédito:
Crédito: SindSaúde-SP
Em 24 de maio de 2020, quando o governador de São Paulo, João Doria Jr., anunciou
o Plano São Paulo de retomada consciente e faseada da economia, os paulistas já estavam exaustos após dois meses da quarentena decretada para enfrentamento da epidemia de Covid-19, na qual se restringiu as atividades às essenciais e se recomendou o isolamento social da população do estado
[1].
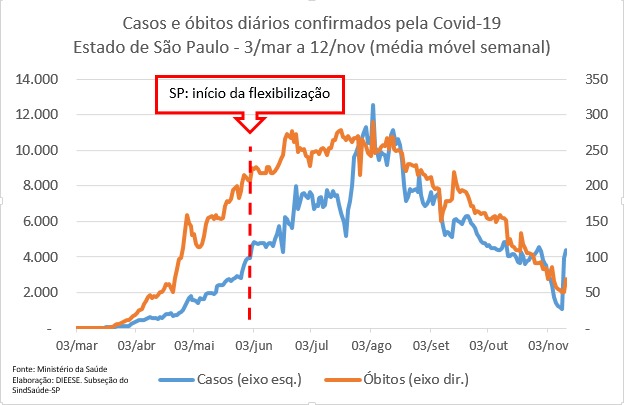
A abertura, que teve início no dia 1º de junho, se deu no momento em que o Estado de São Paulo contabilizava 111 mil casos e 7.667 mortes confirmadas pela Covid-19 e seguia em aceleração da epidemia, registrando naquele dia uma média de 207 óbitos por dia (média móvel semanal). Dias antes se falava na possibilidade de um
lockdown[2] para conter o avanço dos contágios e das mortes.
Até então o isolamento havia atingido um pico de 59% da população, mas apenas aos domingos, entre março e começo de maio, tendo se mantido em torno de 50% em dias úteis nesse período. Esse isolamento parcial se deveu à continuidade de atividades bastante intensivas em mão de obra, como a construção civil e a indústria,
Casos e óbitos diários
bem como à demora e insuficiência de políticas que permitissem um efetivo isolamento, obrigando muitas famílias a retomarem a busca por renda para suprir suas necessidades básicas, além dos sinais contraditórios emitidos pelo governo federal na defesa dessa medida. Mas, ainda que insuficiente, o fechamento das escolas e de quase toda atividade não essencial, combinado com a obrigatoriedade do uso de máscaras possibilitou um relativo “achatamento da curva” de contágios no Estado de São Paulo, até então, o que evitou um número ainda maior de mortes
[3].
Esses dois meses de quarentena seriam fundamentais para o governo do estado de São Paulo definir a estratégia posterior de enfrentamento da epidemia e definir os critérios para a abertura. Em abril, a Organização Mundial da Saúde (OMS) passou a recomendar que a flexibilização das políticas de isolamento social deveria se basear em alguns critérios, dentre os quais destacamos o controle da transmissão do vírus, com queda sustentada, e a adequação do sistema de saúde
[4]. Neste último caso, não se trata apenas da capacidade hospitalar (leitos e equipe de saúde) para atendimento dos casos graves da doença, mas, principalmente, das ações de vigilância epidemiológica, tais como a testagem em massa para detecção de casos e ratreamento de contatos, com posterior isolamento de casos e contatos.
A escolha feita pelo governo do estado de São Paulo foi pela ênfase na ampliação da capacidade hospitalar. Os critérios de abertura das atividades econômicas presentes no Plano São Paulo são vagos em relação às ações de vigilância epidemiológica
[5], o que se reflete nos indicadores propostos para sua implementação, sem vinculação com essas ações.
Plano São Paulo: abertura sem vigilância compromeu sacrifício anterior?
O Plano São Paulo de abertura proposto pelo governo do estado de São Paulo se baseia em um conjunto de indicadores que devem ser acompanhados regularmente e que definem periodicamente o estágio de abertura de cada região do estado. Em princípio, se propunha uma evolução progressiva por cinco fases
[6], com possibilidade de regressão em decorrência da piora dos indicadores. Cada fase possui um grau de flexibilização das atividades econômicas e dos estabelecimentos. A decisão se dá a partir de dois critérios: a
capacidade do sistema de saúde e a
evolução da epidemia, considerando-se qual está com desempenho pior no momento da avaliação.
Com relação à capacidade do sistema de saúde, a decisão sobre o estágio da abertura de cada região depende do comportamento do número de leitos de UTI por 100 mil habitantes e, principalmente, da taxa de ocupação de leitos de UTI para atendimento da Covid-19. Ainda que a ampliação de leitos tenha sido fundamental para evitar maior sobrecarga do sistema, o peso desse critério deve ser relativizado, pois a expansão de leitos por si só tem um efeito positivo sobre a redução da taxa de ocupação.
A
evolução da epidemia, a partir dos indicadores de variação dos
novos casos, óbitos e, principalmente, das internações por suspeita de Covid-19. Novamente, esses critérios precisam ser ponderados pelo baixo índice de testagem e de subnotificação
[7] e, ainda, por terem permitido não só o início da abertura bem como as alterações de fase com apenas uma semana de acompanhamento, sem portanto ser necessário que a epidemia estivesse em fase decrescente de forma consistente por pelo menos duas semanas, como sugerem os epidemiologistas, por conta do período de incubação do vírus
[8][9]. No inicio de outubro, o governo de São Paulo mudou o período de referência para acompanhamento dos casos, óbitos e internações para a média em 28 dias, o que também dilui o impacto das mudanças no período de 14 dias
[10].
Ou seja, não havia um compromisso claro no âmbito do Plano São Paulo que condicionasse a abertura da atividades a uma estratégia de vigilância epidemiológica. Pelo contrário, a baixa testagem sempre foi um dos maiores alvos das críticas de especialistas e epidemiologistas com relação à política de enfrentamento da epidemia de Covid-19 no estado de São Paulo, bem como no restante do país.
As informações do governo do estado sobre testagem mostram que, em maio, a taxa de positividade para Covid-19 dos exames de RT-PCR pela rede pública do Estado estava em torno de 34%, tendo subido para 37% em junho e passado a descrescer de forma lenta até atingir 22% em outubro
[11]. Esses exames, que são os mais confiáveis e adequados para mostrar a real dimensão da contaminação em determinado momento, mostram o quanto é baixa a testagem, pois restrita aos casos graves: a taxa de positividade do RT-PCR recomendada por epidemiologistas para viabilizar o processo de abertura deveria ser inferior a 10%
[12].
Complementarmente ao Plano São Paulo, recomendava-se (ainda que sem usar o termo devido à politização que acompanhou todo o processo) o “isolamento vertical” dos grupos de risco, o que se sabe ser de difícil realização em um país como o Brasil, no qual as famílias são numerosas e idosos e pessoas com doenças preexistentes moram com pessoas que passaram a deixar o isolamento.
A “quarentena inteligente”, tal como foi apelidada pelo governador, tolerou, portanto, uma média de mais de 200 mortes diárias no estado por três meses (junho, julho e agosto). Apenas no dia 4 de setembro, o estado de São Paulo voltou, pela primeira vez, ao patamar da média de óbitos diários pela Covid-19 do início da abertura, registrando, nesse dia, uma média de 200 mortes.
Com relação à média de novos casos diários
[13], o retorno a esse patamar do início da abertura (próximo a 4 mil) se deu apenas no dia 17 de outubro. Desde então, os dois indicadores têm apresentado uma tendência de queda. Os dados mais recentes, até o fechamento deste artigo, (12 de novembro), somada a notícias de nova alta de hospitalizações
[14], sugerem uma possível interrupção dessa queda, mas é preciso esperar mais alguns dias para ter dados mais consistentes, devido a problemas no sistema de informações do governo federal.
Com isso, em 12 de novembro de 2020 o estado de São Paulo contabiliza 1.156.650 casos e 40.202 óbitos causados pela Covid-19, segundo o Ministério da Saúde. Ou seja: 93% dos casos e 83% dos óbitos foram confirmados após a flexibilização da quarentena promovida pelo Plano São Paulo.
O Plano São Paulo e a interiorização da epidemia
A epidemia do novo coronavirus, que começou na capital paulista, apresentou dinâmicas diferentes quando se compara o município de São Paulo e o restante do estado, principalmente após a abertura. Em 27 de maio, o estado de São Paulo teve suas regiões classificadas pelo Plano São Paulo em três fases, com as regiões do interior nas fases amarela ou laranja, do litoral na fase vermelha e a capital na fase laranja. No entando, nas semanas seguintes, foi necessário recrudescer a abertura nas regiões do interior que foram regredindo aos poucos para as fases laranja e vermelha (clique
aqui para ver os gráficos das curvas diárias de casos e óbitos em São Paulo).
A
capital, que é responsável por 27% da população do estado, apresentou após a abertura uma relativa estabilidade em torno do número médio diário de 2 mil novos casos até o final de agosto e em torno de 90 óbitos diários pela Covid-19 até 21 de julho. A partir de então, ambos os indicadores passaram a diminuir de forma lenta na capital. Os dados mais recentes (12 de novembro) registram 327.185 casos e 13.840 óbitos confirmados pela Covid-19 na capital, tendo 81% e 69%, portanto, ocorrido após o início da flexibilização do isolamento social.
Estima-se, no entanto, que no município de São Paulo a prevalência de pessoas que possuem anticorpos contra a Covid-19 seja superior a 26%, resultado apurado em estudo de soroprevalência realizado entre os dias 1º e 10 de outubro na capital
[15]. Ou seja, esse resultado corresponde a uma estimativa de que 3,2 milhões de pessoas tenham sido contaminadas, quase 10 vezes superior aos dados oficiais.
Já no restante do estado de São Paulo, o número de novos casos cresceu acentuadamente após a abertura, passando de uma média diária de menos de 2 mil em 1º de junho para mais de 9 mil em 4 de agosto. O número médio de óbitos, por sua vez, dobrou de patamar e passou de 100 por dia no início da abertura para mais de 200 no final de julho. Contabiliza-se, portanto, em 12 de novembro, 829.465 casos e 26.362 óbitos por Covid-19 fora da capital, 94% e 87% após o dia 1º de junho de 2020.
As características da flexibilização do isolamento social e o comportamento da epidemia na região de Campinas é um exemplo de como a abertura das atividades foi precoce, obrigando o governo do Estado a retroceder de fase algumas vezes. O Departamento Regional de Saúde (DRS) de Campinas começou a abertura na fase laranja, o que permitiu a abertura de alguns setores econômicos. Algumas semanas depois, no dia 3 de julho, com o avanço da epidemia na região, o governo teve que voltar atrás e classificar a região na fase mais restritiva (fase vermelha), acompanhando o que já havia ocorrido no DRS de Piracicaba duas semanas antes. Com essa oscilação ao longo de junho e julho a epidemia saiu de controle na região. Com isso, em 12 de novembro a Região de Saúde de Campinas totalizava 2.790 óbitos por Covid-19, 95% das quais ocorridas após o início da flexibilização.
O que podemos aprender com isso?
A Covid-19 é uma doença nova, mas já seria possível aprender com a experiência de alguns países que conseguiram realmente reduzir sua taxa de contágio e retomar as atividades com políticas e condições mais adequadas para rapidamente reagir a novos surtos. Estes são os casos da Coreia do Sul, Nova Zelândia, Vietnã, Uruguai, além da própria China.
São Paulo é um estado com dimensões de país. Em termos populacionais pode ser comparado à Espanha, país que teve um comportamento bastante diferente em relação ao enfrentamento da epidemia: demorou a reagir e, com isso, teve que decretar um isolamento bastante rígido até reduzir de forma mais estrutural o número de contágios e óbitos, para só então promover a reabertura. Atualmente, a Espanha voltou a fechar atividades após forte recrudescimento da epidemia, que deve ter causas sazonais (início do outono) e comportamentais (relaxamento com as medidas de distanciamento social no período de férias da Europa), entre outras
[16].
Ainda não é possível saber se o estado de São Paulo viverá uma segunda onda de contágios e mortes causadas pela Covid-19, a exemplo do que está acontecendo em países da Europa e nos Estados Unidos, e que tem provocado novos fechamentos das atividades em diversas regiões. No entanto, já é possível avaliar que as características da abertura promovida pelo governo do estado de São Paulo devem ter contribuído para o agravamento da crise sanitária. Isto porque, além de ter iniciado a abertura ainda em uma fase de expansão da epidemia e no final do outono, o Plano São Paulo se baseou fundamentalmente na expansão da capacidade de leitos de UTI e não foi acompanhado de uma política robusta de identificação precoce e rastreamento de contatos das pessoas contaminadas, o que poderia ter diminuído fortemente os contágios. Tratou-se, na prática, de um recuo em direção à estratégia do “isolamento vertical” apenas das pessoas de grupos de risco, ainda que essa estratégia pudesse ter um alto custo em número de vidas.
Com a possibilidade de uma segunda onda da epidemia chegar ao Brasil ainda nesse ano, sem ao menos termos debelado a primeira, epidemiologistas dizem que é preciso desde já compreender que se trata de uma epidemia que deve se converter em uma endemia nos próximos anos. Com isso, será preciso tratar de forma adequada das doenças que agravam o quadro das pessoas que contraem o coronavírus, tais como diabetes e hipertensão, que guardam relação também com as desigualdes sociais
[17].
Por fim, é preciso lembrar que os trabalhadores da saúde estiveram e continuarão na linha de frente do combate à epidemia, sendo inclusive voluntários para os testes de diversas vacinas em desenvolvimento. Muitos nessa batalha perderam suas vidas ou de seus familiares, e outros tantos lidam ainda com as sequelas da doença. Para proteger esses trabalhadores e a população de São Paulo é hora de olhar para trás e identificar os erros e acertos da política sanitária de enfrentamento ao coronavírus no estado de São Paulo.
[1] Decreto nº 64.881, de 22 de março de 2020.
* Técnica do Dieese na subseção do Sindsaudesp
 Crédito: SindSaúde-SP
Crédito: SindSaúde-SP 